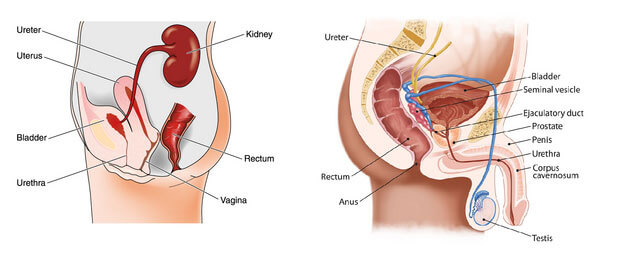
Urogenitaltrakt bei Mann und Frau
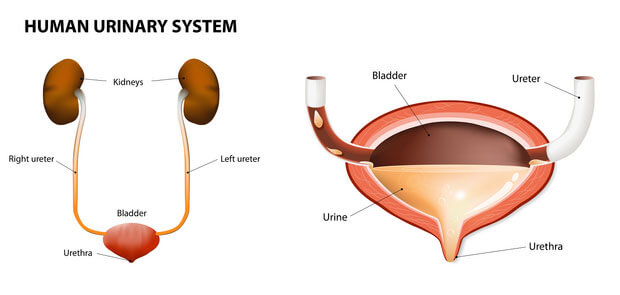
Das Urogenitalsystem des Menschen dient der Reproduktion, der Elimination von Schadstoffen und der Regulierung des Flüssigkeitshaushaltes des Körpers. Zum Urogenitalsystem werden die Nieren, die Harnleiter (Ureteren), die den von den Nieren filtrierten Urin in die Harnblase führen, die Harnblase und die Harnröhre (Urethra) sowie die männlichen und weiblichen Geschlechtsorgane gezählt. Geschlechtsorgane und Harnapparat haben zum Teil gemeinsame Strukturen, namentlich die Samenleiter beim Mann, die in die Urethra münden, und bei der Frau die Urethra, die in den Bereich der Schamlippen mündet.
Zum Ausscheidungsapparat gehören die Nieren, die Harnleiter, die Harnblase und die Harnröhre. Geschlechtsspezifisch unterschiedlich ist die Länge und Positionierung der Harnröhre. Beim Mann ist die Harnröhre 20 cm lang, während sie bei der Frau 4 bis 5 cm lang ist.
Die Nieren
Die Nieren befinden sich ausserhalb der Bauchkörperhöhle, eingebettet in das sogenannte retroperitoneale Gewebe. Die Hauptfunktion der Nieren ist die Elimination von wasserlöslichen Schadstoffen. Von den Nierenkörperchen (Glomeruli), wo das Blut filtriert wird, gelangt der Primärharn in ein Schleifensystem, wo er konzentriert wird und von dem aus er in das Nierenbecken und die Harnleiter abgeleitet wird. Die Nieren sind nicht nur wichtiges Ausscheidungsorgan, sondern auch für den Wasserhaushalt, die Blutdruckregulation und die Blutbildung zuständig.
Die Filterfunktion der Niere
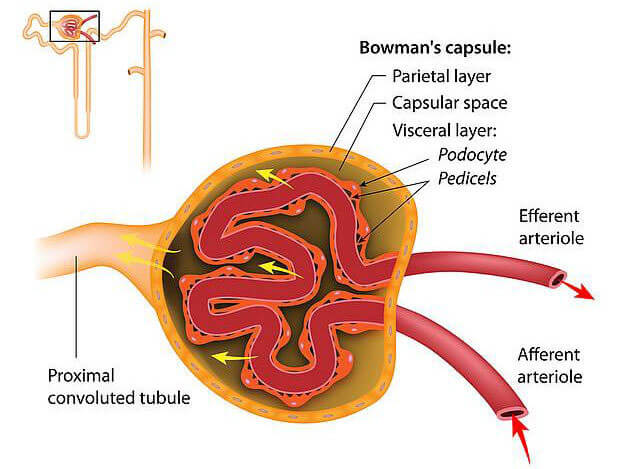
Die Elimination von Schlackstoffen über die Glomeruli in der Nierenrinde ist der erste Schritt. Das Blut gelangt von den Nierenarterien zu den Nieren und wird über kleinere Arterien zu den Glomeruli geführt. Die Glomeruli in der Niere sind knäuelartige Blutgefässe, in denen über den herrschenden hydrostatischen Druckunterschied sehr viel Wasser und andere wasserlösliche Substanzen aus dem Blut „ausgepresst“ und in ein Schleifensystem der Niere befördert werden. Die im Schleifensystem der Niere abgepresste Flüssigkeit wird als Primärharn definiert.
Im Schleifensystem der Niere werden hauptsächlich Wasser und lebenswichtige Mineralstoffe in die Blutzirkulation wieder aufgenommen, so dass der ausgeschiedene Urin hochkonzentriert ausgeschieden wird. Bis zu 99 % des in den Glomeruli filtrierten Wassers und rund 90 % der im Primärharn gelösten Stoffe werden in der Niere rückresorbiert. Dieser Konzentrationsprozess in der Niere ist sehr wichtig, weil damit auf der einen Seite das Volumen des Urins reduziert wird und auf der anderen Seite viel Wasser und vor allem Mineralsalze (Natrium, Magnesium usw.) für den
Organismus wiedergewonnen werden.
Die ausgeschiedene Urinmenge hängt erstens davon ab, wie gut die Niere durchblutet ist, zweitens davon, wie viel Wasser insgesamt pro Tag aufgenommen wird, und drittens von der hormonellen Steuerung des Wasser- und Elektrolyhaushaltes in der Niere. Das antidiuretische Hormon (ADH), das von der Hirnanhangsdrüse abgegeben wird, ist verantwortlich für die Steuerung dieses Prozesses der Wasserrückresorption in der Niere. Fällt dieses Hormon aus oder wird es von der Hirnanhangsdrüse zu wenig ausgeschüttet, kommt es zur Ausscheidung von grösseren Urinvolumina (Diabetes insipidus).
Die Filterfunktion der Niere (Figur 1)
Die Nierenkörperchen (Glomeruli) sind die zentralen Filtrationseinheiten der Nieren. In den Glomeruli wird praktisch Flüssigkeit (Wasser, Salze, Schlackstoffe usw.) aus dem Blut mit Druck in die Niere ausgepresst. Jeden Tag produziert der menschliche Körper über diese glomeruläre Filtration zirka 180 Liter Primärharn, der anschliessend zu 99 % rückresorbiert wird und damit den Sekundärharn bildet.
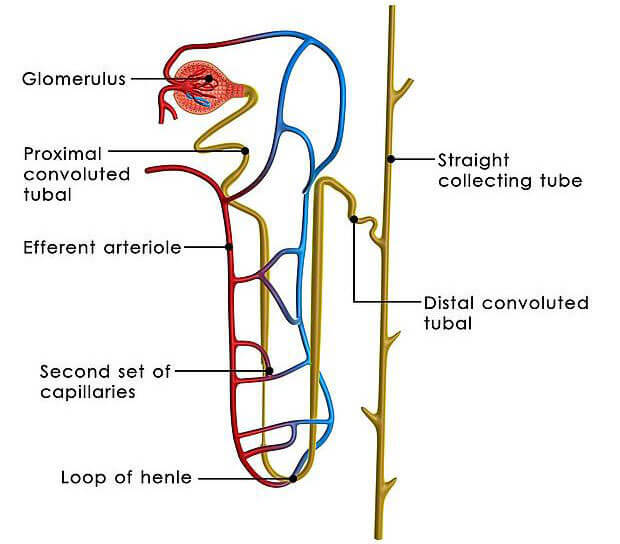
Die Filterfunktion der Niere (Figur 2)
Das Nephron ist eine funktionelle Einheit in der Niere, die aus dem Nierenkörperchen (Glomerulus) und einem Schleifensystem gebildet wird, in dem zuerst der Primärharn filtriert wird und anschliessend im Schleifensystem zum Sekundärharn hochkonzentriert wird. Im Schleifensystem wird über 99 % der Flüssigkeit des Primärharns rückresorbiert und dem Blut zurückgeführt. Das Schleifensystem führt anschliessend den Sekundärharn in das Nierenbecken.
Die Niere als Drüsenorgan
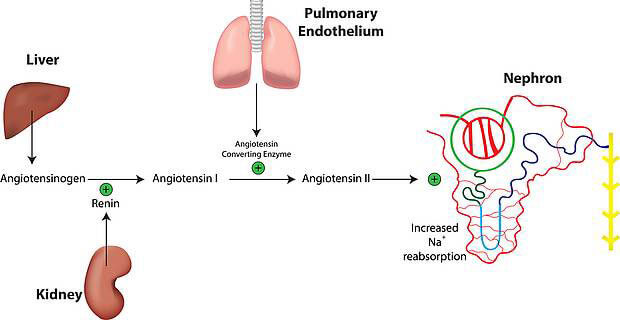
Die Nierenfunktion ist nicht nur hormonell fremdgesteuert, sondern die Niere selbst ist auch ein Organ, das Hormone in den Organismus abgibt. Im Bereich der Glomeruli im Nierengewebe wird das Hormon Renin freigesetzt, das über die beiden Hormone Angiotensin und Aldosteron den Blutdruck und den Mineralstoffhaushalt reguliert. Renin und Angiotensin gehören zu einem Enzym-Kaskadensystem, das einen direkten Einfluss auf den Spannungszustand der Arterien hat und somit direkt den Blutdruck beeinflusst. Aldosteron, das aus der Nebennierenrinde ausgeschüttet wird, fördert ferner die Mineralsalz-Wiederaufnahme (vor allem Natrium) in der Niere. Das Natrium ist wichtig, weil es Wasser an sich bindet und somit das Blutvolumen stabilisiert.
Die Niere produziert auch ein weiteres sehr wichtiges Hormon für die Blutbildung, nämlich das Erythropoietin, kurz „Epo“, das häufig für die unerlaubte Leistungssteigerung (Doping) bei Sportlern verwendet wird. Dieses Hormon führt im Knochenmark zur vermehrten Bildung von Erythrozyten (rote Blutkörperchen), also denjenigen Zellen, die den Sauerstoff im Blut transportieren.
Bei einer gestörten Funktion der Niere können sich verschiedene
Krankheitsbilder entwickeln (Diabetes insipidus, Blutarmut, Blutdruckstörungen, Mineralhaushaltsstörungen). Ein Leben ohne Niere hingegen ist mittel- und langfristig gar nicht möglich, da Schlackstoffe wie Harnstoff ohne dieses Organ nicht ausgeschieden werden können, was zu einer Vergiftung führen würde. In diesen Fällen kann nur eine regelmässige Blutwäsche (Dialyse) den Nierenkranken helfen, zu überleben. Das Problem von nicht funktionierenden Nieren kann nur mit einer Nierentransplantation dauerhaft gelöst werden.
Die Niere ist auch ein wichtiges endokrines Organ. Das Renin aus der Niere fördert die Transformation von Angiotensinogen in Angiotensin I, das in einem zweiten Schritt durch das Angiotensin-Converting-Enzym in Angiotensin II transformiert wird. Das Angiotensin II hat eine starke vasokonstriktorische Wirkung und stimuliert die Natrium-Rückresorption in der Niere. Angiotensin II fördert die Aldosteronfreisetzung aus den Nebennieren und fördert somit zusätzlich die Natrium-Rückresorption. Dieses hormonelle System ist wichtig für die langfristige Regulation des Blutdruckes, da das zurückgewonnene Natrium das Blutvolumen stabilisiert.
Harnleiter (Ureteren) und Harnblase
Der von den Nieren ausgeschiedene Urin fliesst über das Nierenbecken in die Ureteren und anschliessend in die Harnblase. Die Ureteren haben keine spezielle Funktion, ausser dass sie den Urin leiten. Die Harnblase hingegen ist ein hochspezialisiertes Organ und nicht einfach ein Beutel, in dem der Urin angesammelt wird. Dass wir nicht jede halbe Stunde Wasserlassen müssen, verdanken wir der Harnblase, die die Fähigkeit hat, sich an das Urinvolumen anzupassen. Eine Harnblase kann 0,5 bis 0,75 Liter Urin fassen, bis ein starker Harndrang gespürt wird. Diese Fähigkeit der Harnblase, sich an unterschiedliche Harnvolumina anzupassen,
verlangt nach einem speziellen Aufbau der Harnblasenwand. In der Tat, der Aufbau der Harnblasenwand ist sehr komplex und teilweise ist ihreFunktion im Detail noch unbekannt.
Die Niere filtriert das Blut, und nach einem Konzentrationsprozess im Schleifensystem der Niere gelangt der Urin in das Nierenbecken, den Harnleiter und in die Harnblase. In der Harnblase wird der Urin aufgefangen. Die Harnblase ist sehr gut dehnbar und kann bis zu 750 ml Harn enthalten. Dank des Miktionsreflexes wird der Urin über die Harnröhre ausgeschieden.
Die Schichten der Harnblasenwand
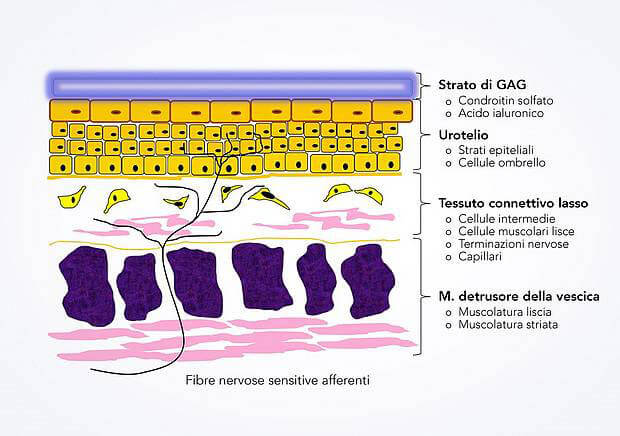
Von innen betrachtet kommen im Blasenepithel verschiedene Schichten vor. Direkt in Kontakt mit dem Urin ist eine schützende Glykosaminoglykanschicht, die hauptsächlich aus Hyaluronsäure, Chondroitinsulfat, Heparansulfat und Dermatansulfat besteht. Diese grossmolekularen Substanzen bilden auf der Oberfläche des Blasenepithels eine undurchlässige Schicht, so dass das eigentliche Blasenepithel (das Urothel, wie es auch genannt wird) praktisch nie direkt mit den Schadstoffen im Urin in Kontakt ist.
Das Urothel besteht aus verschiedenen Epithelzellschichten, worunter grundsätzlich drei Arten von Zellen unterschieden werden. Die Basalzellen befinden sich angrenzend an die Basalmembran und liefern jeweils neue Zellen nach. Die Intermediärzellen stellen eine mehrschichtige Epithelschicht dar, die von den oberflächlichen Schirmzellen abgeschlossen wird. Die Schirmzellen, die direkt unter der Glykosaminoglykanschicht liegen, sind die funktionell wichtigsten Zellen des Urothels, da sie eine ausgesprochene „Dehnbarkeit“ besitzen. Mikroskopisch betrachtet fallen diese Schirmzellen durch eine quasi sechseckige Form auf. Funktionell wichtig sind sie, weil sie zusammen mit der Glykosaminoglykanschicht die Oberfläche des Epithels, bei Füllung der Harnblase, vergrössern können, ohne dass zwischen den Zellen toxische Substanzen eindringen können. Das Urothel weist eine relativ langsame Erneuerungsrate von drei bis sechs Monaten auf. Aus diesem Grund kann bei einer Verletzung des Urothels nicht mit einer raschen Heilung, wie bei einer Verletzung in anderen Schleimhäuten, gerechnet werden.
Unterhalb des Urothels ist die Lamina propria (ein bindegewebiges Geflecht, an dem die Epithelzellen befestigt sind) ein lockeres Gewebe, das Bindegewebszellen, Intermediärzellen (eine Art von Bindegewebszellen, die im Verbund eine gewisse Kontraktionsfähigkeit besitzen), Blutgefässe und Nervenfasern enthält. Dieses lockere Bindegewebe ist mit sensiblen Nervenfasern durchdrängt. Einige dieser sensiblen Nervenfasern reichen sogar bis in die Urothelschichten hinein. Angrenzend an diese lockere
Bindegewebsstruktur liegen Muskelschichten (glatte und quer gestreifte Muskulatur), die für die Dynamik der Blasenentleerung zuständig sind.
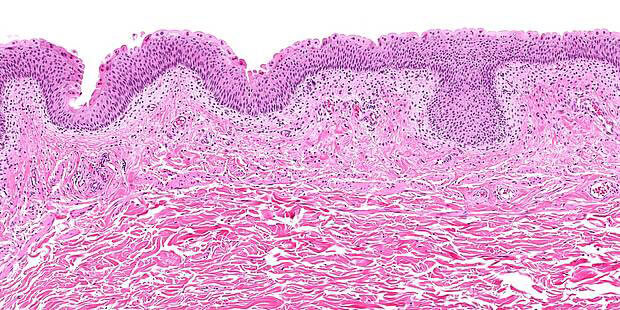
Harnblasenepithels (Figur 1)
Die Abbildung zeigt einen Querschnitt eines gesunden Harnblasenepithels. Zu sehen sind unten eine Muskelschicht, dazwischen eine intermediäre Schicht mit Bindegewebe und zuoberst eine mehrschichtige Epithelschicht. Die Elastizität der Blase beruht auf der Intermediärschicht und auf dem speziellen Epithelgewebe, die in der Lage sind, sich auszudehnen, ohne jedoch durchlässig zu werden.
Die Blasenwand (Figur 2)
Die Blasenwand ist ein sehr komplexes Gebilde mit unterschiedlichen Schichten. Die innerste Schicht des Blasenepithels (Urothel) ist von einer sogenannten Glykosaminoglykanschicht überzogen, die hauptsächlich aus Chondroitinsulfat und Hyaluronsäure besteht. Hyaluronsäure und Chondroitinsulfat sind sehr grosse Moleküle, die geladen sind und deshalb geladene (polare) Stoffe wie Kalium-, Natriumionen oder Harnstoff abstossen und so vom Urothel fernhalten. Das Urothel weist eine einzigartige Struktur auf: Es besteht wie jedes Epithel aus mehreren Schichten, wobei die oberste Schicht von sehr grossen, wabenförmigen Zellen abgeschlossen wird.
Diese Zellen sind für die Funktion des Blasenepithels wichtig, da sie aufgrund der Zellmembranstruktur in der Lage sind, bei Füllung der Blase eine grössere Oberfläche zu bilden, ohne dabei durchlässig für den Urin zu werden. Die oberste Schicht der Schirmzellen zusammen mit den Glykosaminoglykanen gewährt, dass das Urothel undurchlässig für Stoffe im Urin ist. Wird die oberste Glykosaminoglykanschicht beschädigt, kann es zur Reizung von Nervenfasern kommen und so zu den Schmerzen.
Neurale Kontrolle der Blasenentleerung
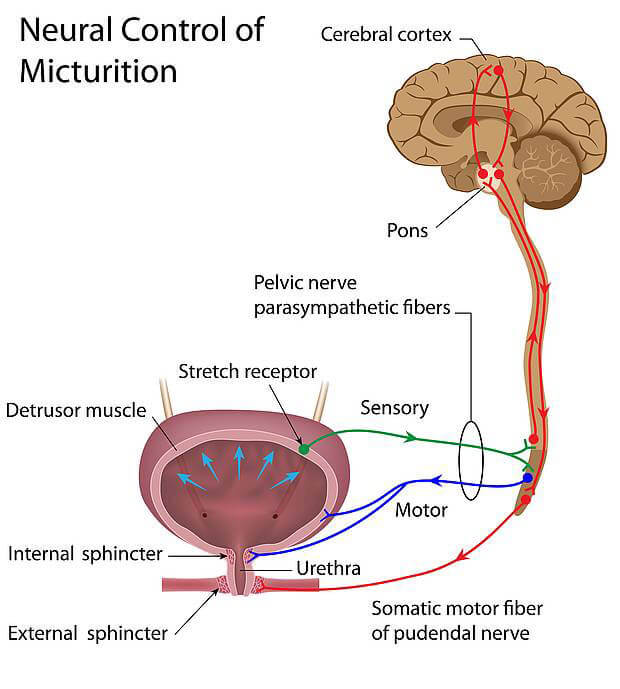
Die Entleerung der Harnblase (Miktion) unterliegt dem vegetativen (unwillkürlichen) Nervensystem (Sympathikus und Parasympathikus) und kann selbstverständlich auch durch das willkürliche Nervensystem kontrolliert werden. Ein bestimmter Harndrang, der sich mit der Füllung der Harnblase entwickelt, kann bis zu einem bestimmten Grad durch die willkürlich kontrollierte Muskulatur des äusseren Schliessmuskels der Harnblase kontrolliert werden. Dieser Prozess wird mit dem Alter erlernt und gehört zur natürlichen Entwicklung jedes Kindes. Der Blasenentleerungsreflex verläuft über Neuronen, die im Bereich des Sakralmarkes (der unterste Teil des Rückenmarks) liegen. Durch die Füllung der Harnblase werden Dehnungsrezeptoren in der Blasenwand aktiviert und folglich über afferente Fasern im Rückenmark parasympathische (vegetative) Nervenfasern aktiviert, die zu einer Erschlaffung des äusseren Schliessmuskels der Urethra und zur Kontraktion des Musculus detrusor vesicae führen. Dieser Muskel besteht aus einer glatten Muskulatur und ist für die Entleerung der Blase zuständig. Der Miktionsprozess ist auch willkürlich kontrollierbar, dank der neuronalen Verbindung über das Rückenmark zum oberen Hirnstamm und zur Grosshirnrinde. Erst durch die willkürliche Kontrolle der Miktion kann der Mensch die Fähigkeit der Kontinenz entwickeln.
Bei Rückenmarksschädigungen geht die Kontrolle über die Blase
verloren. Auch die reflektorische Entleerung geht nach einer Verletzung des Rückenmarks verloren. Innerhalb von wenigen Wochen nach der akuten Rückenmarksverletzung erschlafft die Harnblase und es kann zur Urinretention mit entsprechenden pathologischen Veränderungen im Urothel und vermehrt zu Blaseninfektionen kommen. Monate nach der akuten Rückenmarksverletzung stellt sich jedoch ein Syndrom der Reflexblase ein, bei der auch schon nur geringe Mengen an Urin zu Harndrang führen. Bei Querschnittsgelähmten wird dieser akute Harndrang mit gezielten Botulinumtoxin-Injektionen gehemmt, worauf es zu einer chronischen Erschlaffung der Harnblase kommt. Bedingt durch die daraus folgende Urinretention steigt bei Querschnittsgelähmten auch das Risiko von rezidivierenden Harnblaseninfekten. Querschnittsgelähmte müssen sich oft aus diesem Grund selber katheterisieren, was das Infektionsrisiko für die Harnblase erhöht.
Figur: neuronale Verbindungen
Das Harnlassen bzw. die Harnretention sind komplex verschaltete neuronale Verbindungen, die zum Teil erlernt werden müssen. Die Nervenbahnen, die die Reflexe in der Harnblase kontrollieren, reichen bis in die Grosshirnrinde, wo die willkürliche Kontrolle der Harnretention stattfindet.
Harnblase und Harnröhre (Urethra)
Die Harnblase besitzt die Fähigkeit, sich zu dehnen und einem gewissen Füllungszustand zu widerstehen, so dass eine Kontinenz gewährleistet ist. Über die Harnröhre (Urethra) wird dank der reflektorischen Kontraktion des Musculus detrusor vesicae und der Erschlaffung des Musculus sphincter vesicae der Urin ausgeschieden. Die Harnröhre ist bei der Frau mit etwa 4 Zentimetern viel kürzer als beim Mann (20 Zentimeter). Von der Harnblase ausgehend endet sie bei der Frau direkt oberhalb der Vulva, also am Eingang der Vagina. Beim Mann ist der Verlauf der
Harnröhre wesentlich länger: Ganz in der Nähe der Harnblase befindet sich die Prostata, die die Harnröhre umgibt und in deren Bereich die Samenleiter in die Harnröhre einmünden.
Die Harnblase ist ein extrem gut dehnbarer Behälter. Diese Flexibilität der Harnblase beruht auf der Beschaffenheit der Blasenwand und des Blasenepithels. Das Epithel in der Harnblase und der Harnröhre ist von einer schützenden Glykosaminoglykanschicht überzogen.